子宮頸がんについて
こんにちは!
今回は子宮頸がんの治療について解説しようと思います!
「子宮頸がん(検査)」と重複する部分がありますがご了承くださいm(__)m

この記事はこんな人にオススメです✨
- 子宮頸がんといわれたけど、どういう治療をしていくのかよく分からない
- 治療について詳しく知りたい
では行きましょう!!
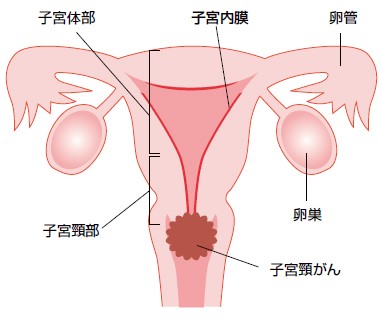
出典:公益社団法人 日本産婦人科学会
子宮頸がんとは、画像のように子宮頸部という子宮の出口付近に発生する悪性腫瘍です
もともとは40~50歳代の女性が好発年齢でしたが、最近は若者に増えてきており、現在のピークは30~40代となっています💦

若い人に多いんだね⚡
毎年約1万人の女性が子宮頸がんに罹患し、約3000人の女性が亡くなっています。

厚生労働省によると、一生のうちでおよそ70人に1人が子宮頸がんと診断されています。
そして、30歳代までにがんの治療で子宮を失うことで妊娠できなくなってしまう人も、1年間に約1,000人います
リスク因子は喫煙とHPV感染の起こりやすい状況にある人(性交渉の相手が多い、妊娠・出産回数が多い、性交渉の開始年齢が低いなど)です。
症状は、早期の場合だと基本的に自覚症状はありません。しかし、進行すると不正性器出血や性交時の接触出血、下腹部痛、背部痛などがあります
検診など検査に関しては「子宮頸がん(検査)」をご参照ください😊

今回は、精密検査で異形成、上皮内がん、浸潤癌と診断された後の内容について解説したいと思います👍
子宮頸がんの進行期分類
精密検査で子宮頸がんがあるとわかったら、悪性腫瘍がどのくらい拡がっているかを確認する必要があります

どうして広がり度合いを知る必要があるの?
広がり度合い(進行期)によって、治療方針が大きく変わるからです!!
CT、MRI、PETなどの画像検査を行って、子宮周囲にどれくらい広がっているか、リンパ節や他の臓器へ転移していないかを確認する必要があります
一通り検査を行い、広がり度合いが分かったら進行期分類によって進行期を決定します
進行期分類を以下に示します。原則治療開始前に決定し、決定後は変更しません。
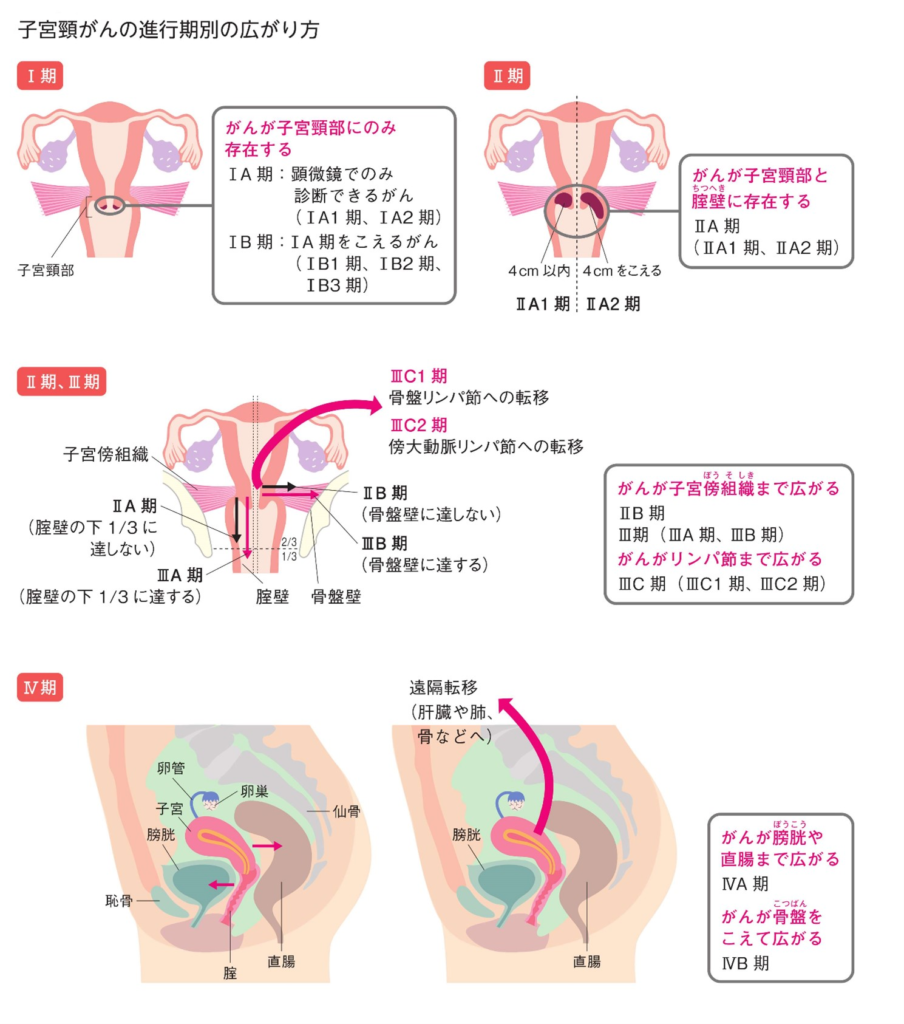
出典:日本婦人科腫瘍学会「患者さんとご家族のための子宮頸がん、子宮体がん、卵巣がん 治療ガイドライン第3版」p.31

いっぱいあってよくわからない💦
そうなりますよね😢

私もこれを覚えるのにものすごく苦労しました。。。
ということで、進行期分類を簡単にいうと、以下のようになります!
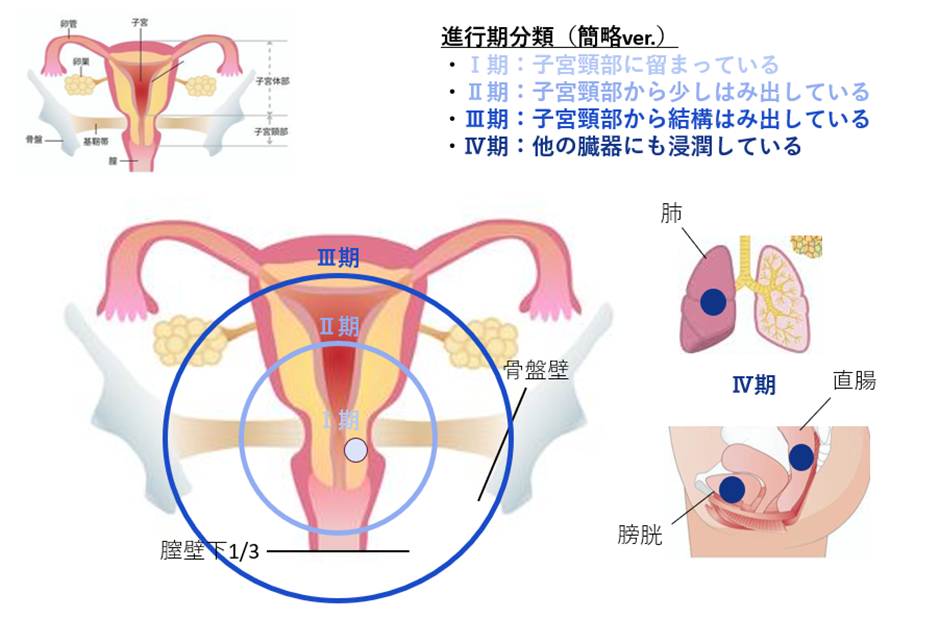

大きく分けると4つなんだね!!
そういうことです!!

進行期を決めたらいよいよ治療です!
子宮頸がんの治療
では、いよいよ治療に進みます!
子宮頸がんの治療方法は、主に手術療法、放射線療法、化学療法(いわゆる抗がん剤)の3つを単独 or 組み合わせて行います
治療方針は、進行期、今後妊娠の希望があるか、年齢、持病、合併症などによって決定されるので実際は「この進行期ならこれ」と1対1で対応しているわけではなく、患者さんとしっかり話し合って最適な治療法を選択します!

では、1つずつ見ていきましょう!!
前がん病変

そもそも前がん病変って何?
前がん病変とは、がんにはなっていないけど、細胞の形が明らかにおかしく(高度異形成)、今後がんになる可能性が高い病変のことです。
子宮頸がんの前がん病変は2種類あります。
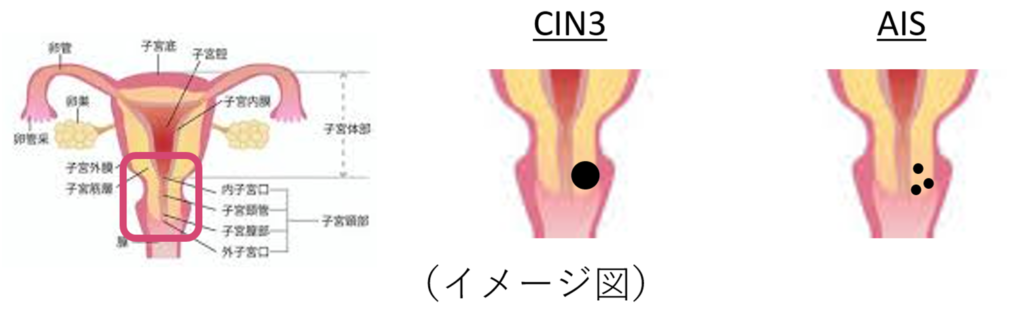
①CIN3(cervical intraepithelial neoplasia 3):子宮頸部上皮内腫瘍
②AIS(adenocarcinoma in situ):上皮内腺がん

この2つは何が違うの?
この2つは、細胞の種類が違います。
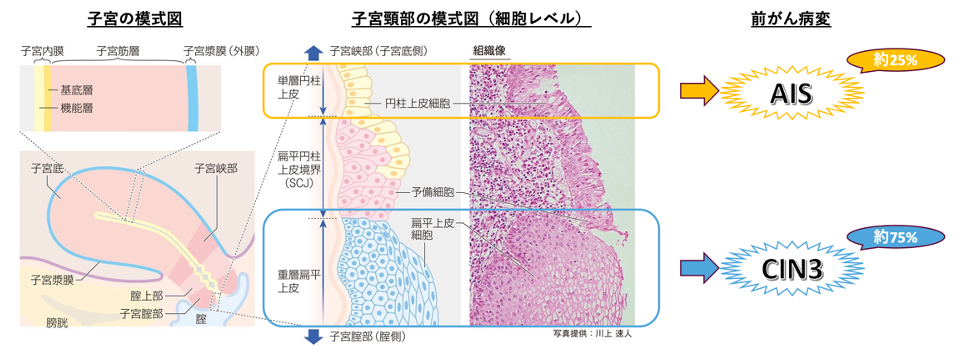
出典:病気がみえる vol.9 婦人科・乳腺外科(第4版)
①CIN3は、扁平上皮細胞という子宮頸部の細胞と同じ特徴をもつ細胞が変な形になってがん寸前の状態であるものです。
それに対して、②AISは、円柱上皮細胞という子宮体部の粘膜と同じ特徴をもつ細胞が変な形になってがん寸前の状態であるものです。

細胞の形以外で他に違いはあるの?

一言で言うと、AISの方がやっかいなんです💦
AISがやっかいな理由
①コルポスコピーで「これはAISかも!」って疑えるような特有の所見がない
CIN3みたいに特有の所見がないので、異常な部分を狙って組織を採取するのが難しい。。。
つまり、病変がどれだけ広がっているか、深く浸潤しているかの評価がしにくい💦
②AISはskip lesion(病変が点々としていること)が存在する場合があり、取った組織の端っこがたとえ正常でも病変が子宮に残っている可能性がある
CIN3は病変が連続しているから、取ってきた組織の端っこに病変がなければ全て採取できています!
それに対して、AISは点々と病変が散在している可能性があるから、取りきれたと思っても約20%の確率で病変が残っている可能性があります💦

では次に治療に行きましょう(お待たせしました💦)
主な治療方法は手術で、以下の2つがあります。
- 円錐切除術
- 子宮全摘出術
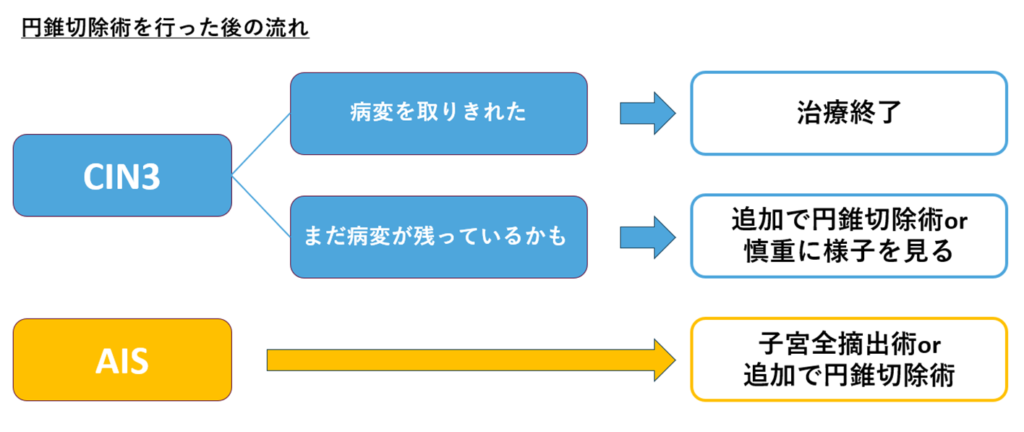
CIN3・AISともにまずは円錐切除を行います!!
円錐切除術は、病変部を取りきるという治療的な意味はもちろん、「ほんまにCIN3 or AISやな」って診断の確定も兼ねて行われます。

円錐切除ってなに?
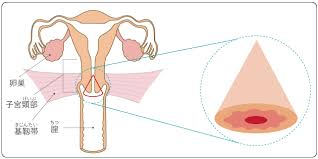
出典:がん情報サービス
円錐切除とは、上の図のように、子宮の入り口付近を円錐状に取ってくる手術です。

名前通りやな!
円錐切除でとってきた病変から治療方針が決まります。
取ってきた組織を病理の先生がチェックしてくれて、
「これはしっかり病変が取りきれてるCIN3です」ってなったら治療は終了です。
もし、取ってきた組織の端っこに病変があり「取りきれてはいないかも」という判断になれば、追加の円錐切除術が推奨されています。
ただし、患者の希望や年齢、程度や将来的に妊娠を考えている人であれば、追加の手術は行わず慎重に経過観察になることもあります。
円錐切除術で病変が残っている可能性も考慮してかなり組織を焼きまくるので、万が一病変が残っていても自然に消失している場合もあるからです(ほんまに真っ黒になるまで焼きまくりますw)
それに対して、「AISやな」って診断されたら、上で解説したように子宮に病変が残っている可能性があるので、子宮を全て取る手術(単純子宮全摘出術)が推奨されています。
ただし、将来的に妊娠を希望されている場合は再度の円錐切除術も選択肢として挙げられます。

円錐切除術のメリットやデメリットは?
この手術のメリットは、子宮を全部取るわけではないので将来妊娠が可能であるという点です
そのため、若い女性で早期発見の場合によく選択されます
デメリットとしては、妊娠は可能ですが、入口が短くなっているので早産になる可能性が高くなったり、逆に入口が狭くなり赤ちゃんが出にくくなります。他には、子宮の入り口が狭くなるので生理の出血が外に出にくくなったり、妊娠しにくいなどのデメリットがあります。
ⅠA期
ⅠA期は数ミリ程度間質にしているがんで、微小浸潤がんといいます
StageⅠ期はがんが子宮頸部にとどまっているもので、Ⅰ期はさらにⅠAとⅠBに別れます
ⅠA期はさらにⅠA1期とⅠA2期に別れます
ⅠA期の診断も、同様に円錐切除術を行って、病理の先生にチェックしてもらって診断を行います。
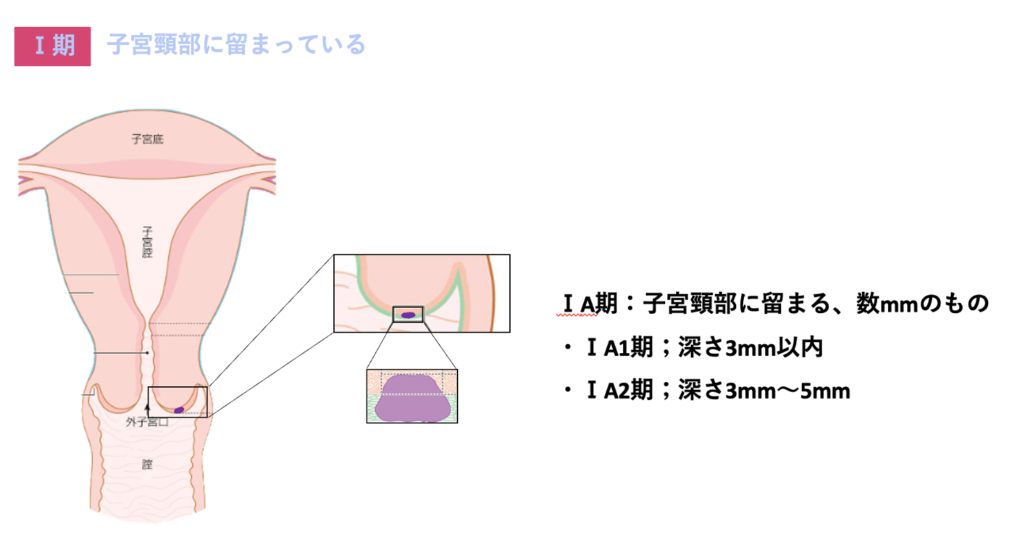
ⅠA期というのは、浸潤の程度が5mm以内(ほんのちょびっと浸潤している)のものです。
その中で、ⅠA1期は浸潤が3mm以内のもの、ⅠA2期は3~5mmのものを言います。
(前のガイドラインでは広がりも考慮されていましたが、改訂されて深さのみになりました)

こんな数ミリ単位の違いに意味あるの?
治療方針は手術です。手術であることに変わりはないですが、手術の方法が大きく異なります!
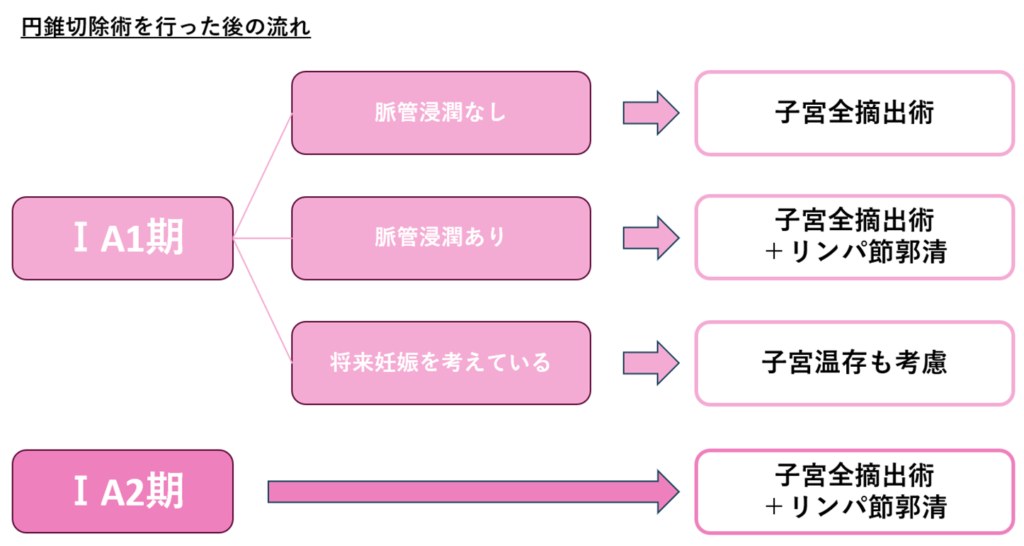
ⅠA1期の治療方法
子宮頚がんで1番転移しやすいところは、骨盤内にあるリンパ節です(骨盤リンパ節といいます)
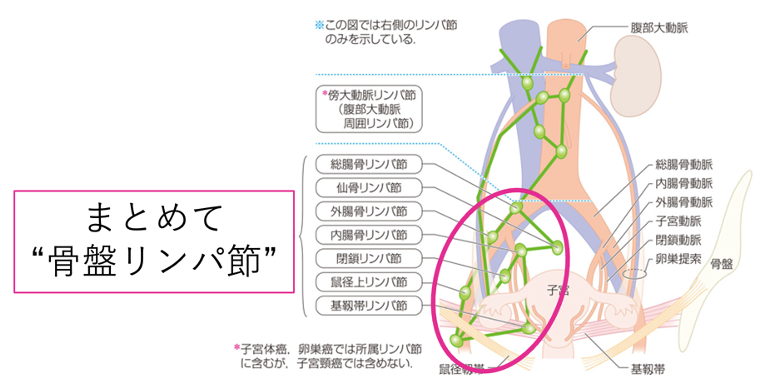
ⅠA1期で骨盤リンパ節に転移している確立は0〜2%と報告されています
骨盤リンパ節も摘出するかの判断基準として、「脈管浸潤の有無」が重要になってきます

脈管浸潤ってなに?
脈管浸潤というのは、血管やリンパ管にがん細胞が浸潤していることです。
脈管浸潤が陰性なら骨盤リンパ節転移の可能性は低いと判断し、単純子宮全摘術のみを行います
それに対して、脈管浸潤が陽性の場合は、骨盤リンパ節に転移している可能性があるため、子宮全摘術に加えて骨盤リンパ節も摘出します
さらに、子宮を取る範囲も少し広めに切除する場合があります(準広汎子宮全摘術といいます)
また、将来的に妊娠を考えている場合、追加の検査も行って「絶対に病変が残っていなさそう」っていう場合は子宮の温存も選択肢の中に入ってきます
また、閉経前の方の場合は、画像や病理所見を考慮して卵巣を温存することもあります
ⅠA2期の治療方法
ⅠA1期に対してⅠA2期は、骨盤リンパ節転移の確率が10%以下と言われていますが、ⅠA1期に比べて頻度が高いため、骨盤リンパ節の摘出は必須になっています
そのため、通常は「準広汎子宮全摘術+骨盤リンパ節郭清」が基本になります
(郭清とは、系統的にすべてのリンパ節を摘出することをいいます)
*ただし、ここら辺の術式に関しては専門家の中でも意見が分かれているところです

手術後の問題って何があるの?
骨盤リンパ節郭清を行うと、足から戻って来るリンパ液の流れに障害が生じます
そのため、足がむくんだり感染が起こったりすることがあります
その他、排尿障害や性交障害、卵巣を摘出したことによる更年期症状がでることがあります
最後に
いかがでしたでしょうか。
今回は、子宮頸がんの進行期分類と前がん病変・ⅠA期の治療について解説しました。
この記事でお伝えしたいことは、
- 進行期だけでなく年齢や妊娠の可能性などいくつかの要素を考慮してよりその人に合った適切な治療方法を選んでいること。
- 早期の場合は子宮を摘出しなくても大丈夫な場合がある。
つまり、、、
早期に発見するために子宮頸がん検診に行きましょう!!!
どの記事でも何度もお伝えしておりますが、本当に大切なことなので何度もお伝えさせて頂きます👍笑
この記事で少しでも子宮頸がんについて知って頂ければ幸いです♪
今回も最後までお読みいただきありがとうございます(#^^#)💕
【参考文献】
子宮頸癌 治療ガイドライン2022年版
日本産科婦人科学会 子宮頸がん
患者さんとご家族のための子宮頸がん・子宮体がん・卵巣がん治療ガイドライン 第3版




コメント